肿瘤免疫疗法的最新进展与进步
2013年以来,随着免疫检查点抑制剂(以下称“ICI”)、CAR-T、新生抗原诱导特异性免疫反应等新的抗肿瘤免疫疗法显示了超凡的治疗效果,以及部分新技术的公开,让我们更有信心逐渐揭开免疫的面纱,设定明确的目标进一步探索癌症与免疫,力求进一步提高抗肿瘤免疫的疗效。人们从过去单一地使用增强免疫疗法治疗恶性肿瘤,到发现以PD1为主的解除免疫抑制的ICI疗效更显著,在世界范围内掀起了开发免疫疗法的热潮,癌症治疗的方向从过去的细胞毒性化学药剂、分子靶向药物,到如今我们意识到免疫疗法很可能是终结人类癌症及其他疾病的终极解决方案。
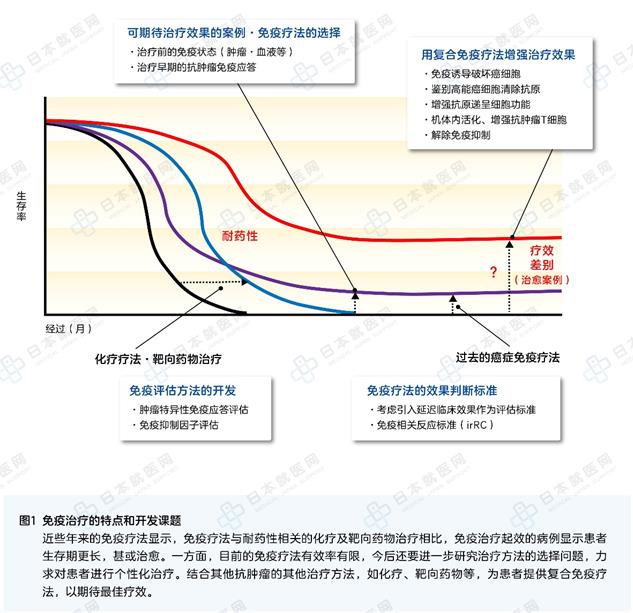
由于肿瘤免疫疗法才刚刚起步,初期有人误解了ICI,过高的预期了ICI的有效率,目前的实际临床有效率只有10~30%,所以才会出现PD1对有的患者不起效。如何让更多的患者从ICI中获益,科学家们正在努力从微观世界进一步解析其中的秘密。另一方面,非常有必要与过去的肿瘤治疗评价标准区分开来,重新制定免疫疗法的评价体系,寻找切实可行的预测疗效的标志物,为大多数ICI无效的患者寻找解决方案,处于最前沿的科学家们更期待结合增强免疫疗法、药物疗法等,通过个性化的复合免疫疗法造福每一位患者(图1)。
手术、放疗、药物治疗的标准疗法对于绝大多数肿瘤患者的长期生存有局限性,虽然抗肿瘤免疫疗法才刚刚起步,复合免疫疗法的标准和疗效仍然没有完整可靠的评估体系及治疗标准,但是这种疗法的确给肿瘤患者带来了新希望。日本就医网查阅资料并走访过日本多名癌症免疫治疗专家,临床医生们一致认为:恶性肿瘤治疗的最高原则是让患者高质量的更长期的存活,而免疫疗法介入时机的把握也十分重要,总体上来说越早开始免疫疗法,患者受益越大。
近几年来,我们发现中国的肿瘤患者正在赴日本接受五花八门的免疫治疗,我们也非常理解患者对生存的渴望,患者及家属的努力也鼓舞着我们,督促我们更勤奋的工作,但是希望患者和家属切忌抱着寻找救命稻草的非冷静心态。日本的免疫疗法研究的确有领先,但在信息不对称的情态下,选择良莠不齐的医疗机构是个大问题。那么,如何选择治疗方法,首先是需要掌握基础知识,具备整体的治疗思路和制定方针策略,之后再因时因地的做出选择。结合患者的病情、个人性格、家庭情况、以平常心思考,了解肿瘤免疫,有助于患者和家属做出明智的选择。
肿瘤免疫学的发展和抗肿瘤免疫病理学的解析
肿瘤免疫学是在理解肿瘤患者免疫病理学的基础上开发治疗方法的学问。人类的免疫病理是多样化的,癌症具有千人千样的特性,不同的患者需要不同的治疗方法对应,获得的疗效也不同。免疫本身是人类机体对外来“物质”的防御系统,健康状态下免疫不攻击自体的正常细胞,当自体细胞因基因突变转变成可无限增殖的癌细胞时,免疫将会对其发起攻势。那么,免疫该如何判断哪些是自体细胞,哪些是变异的癌细胞(免疫视它们为外来物质)呢。
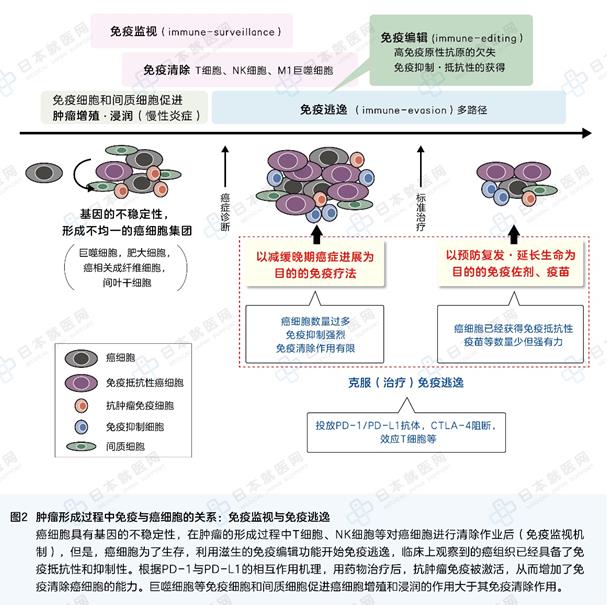
为了理解癌细胞和免疫的相互作用,我们把肿瘤与免疫的关系分为两个阶段来考虑,第一阶段是单一的正常细胞经过长期的生长增殖转变成癌细胞的“免疫病理阶段”;第二阶段是在多种因素作用下癌细胞从免疫防御中逃逸,在临床上被诊断为癌症的“病理阶段”(图2)。在第一阶段中,T细胞、NK细胞等为主体发挥免疫监视功能,在慢性炎症中,主要由巨噬细胞等自然免疫包促进了细胞的变异、增殖、生存、浸润和新生血管(在癌组织内为癌细胞提供养料的血管)的发生,癌细胞自身的免疫编辑功能又进一步完善了免疫抵抗性,从而发生免疫逃逸,具有抵抗性的癌细胞存活下来并增殖。在第二阶段中,在肿瘤微环境中癌细胞增殖并营造免疫抑制环境,以癌细胞的基因异常为起点的免疫抑制,以及以抗肿瘤T细胞为起点的免疫抑制并存。因此,免疫疗法需要制定综合治疗战略,应对不同阶段,不同原因造成的病理变化。
90年代,人们开发了人T细胞识别肿瘤抗原的鉴别技术和HLA四聚体技术,从科学上明确了在肿瘤患者体内抗肿瘤T细胞的种类、数量分布、以及以何种状态(免疫反应性、产生细胞因子的能力、细胞伤害能力)存在的具体问题,从而可以给免疫细胞中T细胞与肿瘤的关系定性、定量。因此可以确认到有效的免疫疗法,并分析、理解免疫无效的原因。此后随着基因鉴定技术的进步,为免疫治疗的临床试验,特别是ICI治疗提供了综合性的检测方法,这些技术为人类对癌症免疫病理学的理解做出了巨大贡献。
Topics<免疫编辑>
癌细胞具有基因不稳定的基本性质,其本身的高免疫原性缺失,HLA的抗原处理和抗原递呈功能异常,从而获得了“免疫抵抗”能力。如TGF-β和PD-L1的阳性即可确认癌细胞已经获得了“免疫抑制”能力。诸如此类的免疫抵抗性、免疫抑制性,均是癌细胞为了自身生存而演进而来,且仍然处于不断的变化状态中。
肿瘤免疫病理受到癌细胞的基因异常、患者免疫应答体质、环境等多因素影响。有的患者在免疫调控下就可以轻易清除体内癌细胞,有的患者需要单克隆抗体药物或者使用人工修改过的T细胞也能清除癌细胞。比如,人们正在开发基因突变由来的新生抗原(Neoantigen)与T细胞结合,为肿瘤患者提供个性化免疫应答的解决方案,在没有副作用的情况下增强T细胞对癌细胞特异性识别能力,使体内T细胞完成清除癌细胞的工作。
此外,世界各地的文献显示,癌症的免疫病理学不仅仅限于免疫疗法,它需要综合外科、化学疗法、分子靶向疗法、放射疗法的广泛参与。我们还需要理解免疫可以对多种类的,复杂的癌细胞斗争中提供全身性治疗,现阶段的免疫疗法在抗肿瘤医疗方面扔参与者之一的角色,并非一招制敌的利器。将来,IPS细胞技术(干细胞再生)对抗肿瘤免疫技术的进步也会发挥重要的作用。
癌症免疫疗法的进步和今后的课题
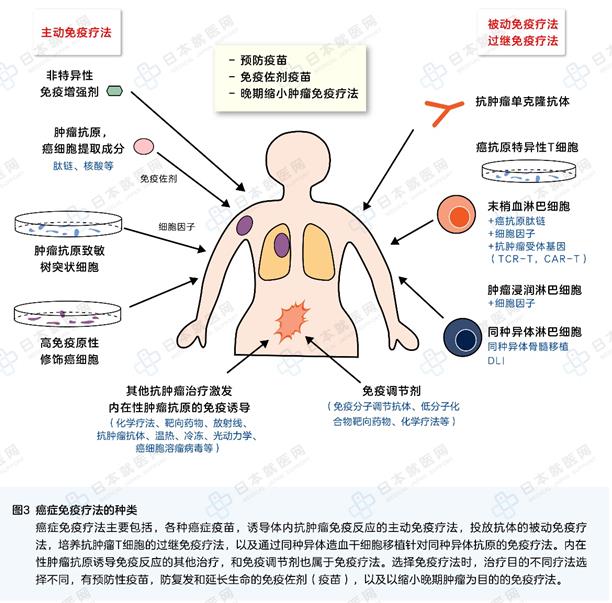
1900年的链球菌感染疗法是人类首次用免疫疗法对抗肿瘤的尝试,免疫疗法发展至今,有了非特异性免疫增强剂、特异性免疫佐剂、细胞因子疗法、抗肿瘤单克隆抗体、同种造血干细胞移植、癌症疫苗、抗肿瘤淋巴细胞过继免疫疗法、免疫调节性抗体和药物、ICI药物等(图3)。其中,人们多年期待的癌症疫苗目前并不成功,多在第Ⅲ期临床试验时失败。增强抗肿瘤免疫应答的免疫疗法仍然只能作为辅助疗法,然而,免疫检查点抑制剂(抗PD-1/PD-L1抗体、抗CTLA-4抗体)的效果却超出了人们的预期,对少部分患者有着非常好的疗效。同时,抗肿瘤T细胞的过继免疫疗法中,可以修改蛋白基因的T细胞疗法(CTR-T、CAR-T)也被开发出来,正在增加其适应症范围。现在,最前沿的抗肿瘤研究正在致力于开发基于全基因组检测后制作新生抗原的疫苗、新生抗原T细胞疗法,为了应对癌症患者的“千癌千样”,提供更可靠的个性化特异性抗肿瘤免疫疗法。
综上所述,新的免疫疗法针对手术、化疗、放疗等标准治疗方法无效的患者显示出了长期缩小肿瘤、延长生命,甚至治愈的效果,为解决化疗和靶向药物的耐药问题提供了新的治疗思路。但是,目前的免疫疗法仍然有限,今后要解决的课题很多。比如寻找新的解除免疫抑制路径(PD-1/PD-L1只是冰山一角);积极开展针对各类肿瘤的免疫复合疗法临床试验;建立可评估疗效的免疫疗法独立评价体系;针对接受免疫疗法后PR(部分奏效)和SD(稳定)的患者如何界定免疫疗法结束的时间点;以及明确免疫抑制剂的有效性预测标志物;如何保证接受个性化免疫疗法患者的安全和治疗效率;如何解决免疫疗法的高额医疗费支出问题等等。
最后,我们认为有必要再次强调肿瘤治疗需要综合各方面因素及多种疗法。请患者和家属能够努力去学习、思考并收集可信的资料,首先做一名聪明的患者。

-
相关内容
- 肿瘤免疫疗法的最新进展与进步
- T细胞在免疫治疗中的地位和作用
- 日本制药巨头推进细胞疗法的抗肿瘤药物研发
- 树突细胞治疗在免疫细胞治疗中的特殊角色
- 如何利用肿瘤疫苗对抗癌症
- 新发现:肿瘤细胞利用调节性T细胞逃避免疫防御
- PD1免疫疗法指导:K药、O药、T药、B药、I药
- 肿瘤免疫治疗中的双刃剑:高浓度钾离子
- 抑制肿瘤细胞的外泌体
- 一文解析肿瘤免疫治疗的原理、机制、分类
- 如何增强癌症免疫疗法
- 日本研究靶向性结合相关抗原治疗胰腺癌
- 日本的CAR-T研究与发现
- 谈谈免疫治疗中的抑制性T细胞(Treg)
- 顺天堂大学教授谈免疫细胞治疗的数据评估
- 重新编程Treg细胞,启动更有效的肿瘤免疫治疗
- 树突细胞免疫疗法:复发性卵巢癌生存率增加62%
- 树突细胞免疫治疗的介绍

